PREENCHIMENTO COM ÁCIDO HIALURÔNICO NA FACE, POSSÍVEIS COMPLICAÇÕES E MANEJOS
índice
- 1. RESUMO
- 2. INTRODUÇÃO
- 2.1 TEMA
- 2.2 PROBLEMA
- 2.3 OBJETIVOS:
- 2.3.1 Objetivo geral:
- 2.3.2 Objetivos específicos:
- 2.4 JUSTIFICATIVA
- 3. METODOLOGIA
- 4. REFERÊNCIAL TEÓRICO
- 4.1 A PELE
- 4.1.1 Envelhecimento cutâneo
- 4.2 ANATOMIA DO ENVELHECIMENTO DA FACE
- 4.3 ÁCIDO HIALURÔNICO
- 4.3.1 Funções do AH na pele
- 4.3.2 AH injetável
- 4.4 ÁREAS DE TRATAMENTO E RISCO NA FACE
- 4.5 RECOMENDAÇÕES PARA USO DE AH NA FACE
- 4.5.1 Recomendações pré procedimento
- 4.5.2 Recomendacões pós procedimento
- 4.5.3 Recomendações de higienização e assepsia
- 4.5.4 Recomendacões gerais para êxito no uso de AH injetável:
- 4.6 TÉCNICAS DE PREENCHIMENTO
- 4.7 COMPLICAÇÕES, MEDIDAS PREVENTIVAS E MANEJOS
- 5. CONSIDERAÇÕES FINAIS
- 6. REFERÊNCIAS BIBLIOGRÁFICAS
O texto publicado foi encaminhado por um usuário do site por meio do canal colaborativo Monografias. Brasil Escola não se responsabiliza pelo conteúdo do artigo publicado, que é de total responsabilidade do autor . Para acessar os textos produzidos pelo site, acesse: https://www.brasilescola.com.
1. RESUMO
O preenchimento facial com ácido hialurônico é um procedimento minimamente invasivo que vem crescendo ao longo dos anos mundialmente. Porém as complicações e efeitos adversos nem sempre são reconhecidas, e apesar de em sua maioria serem leves e transitórias, há complicações mais graves, portanto saber prevenir, identificar e conduzir as complicações é fundamental para diminuir as sequelas com esse procedimento.
Palavras-chave: ácido hialurônico, preenchedores faciais, complicações ácido hialurônico injetável, complicações preenchedores.
Abstract
Facial filling with hyaluronic acid is a minimally invasive procedure that has been growing over the years worldwide. However complications and adverse effects are not always recognized, and although they are mostly mild and transient, there are more serious complications, so knowing, preventing, identifying and managing complications is essential to reduce sequelae with this procedure.
Keywords: hyaluronic acid, facial fillers, complications injectable hyaluronic acid, complications fillers.
2. INTRODUÇÃO
O aumento da expectativa de vida, juntamente com os efeitos do envelhecimento cutâneo, e o atual desejo de apresentar uma aparência jovial que acompanhe a condição física cada vez melhor demonstrada pelos indivíduos em fase de envelhecimento, contribuem para que as pessoas procurem procedimentos estéticos não cirúrgicos, para melhor aparência, rejuvenescimento e harmonização da face.
Segundo Coimbra (2014) no envelhecimento facial, ocorrem mudanças estruturais, que estão relacionadas com a ação muscular, flacidez da pele, perda de sustentação óssea, diminuição, atrofia e migração do volume do compartimento de gorduras faciais, com isso há mudanças significativas na aparência e anatomia da face.
A aparência da face pode afetar diretamente a autoestima, e atualmente há uma grande procura para interromper o processo de envelhecimento e mesmo por modificações para que haja melhorias na harmonização e consequente beleza e rejuvenescimento da face, e uma das abordagens estéticas mais utilizadas para correção de rugas, reposição de volumes e perda de contorno facial é o ácido hialurônico (AH) injetável.
Mesmo considerado seguro e bio-compatível, o AH, ao ser injetado, pode gerar complicações. Quais seriam essas complicações, e quais seriam os manejos para solucionar essas intercorrências?
O ácido hialurônico injetável tem excelente biocompatibilidade e boa integração tecidual, pois é similar ao encontrado na pele, e é estabilizado pelo processo de reticulação com o objetivo de aumentar a sua longevidade (MAIO, 2015).
O preenchimento com AH injetável é considerado com baixas incidências de complicações e efeitos adversos (EAs), assim para os profissionais que o administram, pode se tornar difícil o reconhecimento dos EAs e complicações em suas práticas, bem como tratá-los. A aplicação estética de AH injetável, requer devidos conhecimentos anatômicos, técnicos e habilidade para realização de procedimentos seguros, para que sejam evitadas complicações, bem como reconhecimento dos EAs e conhecimento das condutas para solucionar com êxito as possíveis intercorrências (ALMEIDA et al., 2017).
Esse trabalho tem como objetivo analisar possíveis complicações e manejos, com a aplicação injetável de ácido hialurônico na face, visto que há necessidade de estudo, conhecimento e entendimento da técnica, riscos e manejos com sua aplicação, para profissionais habilitados. Para essa revisão bibliográfica foram usados o método qualitativo e pesquisa exploratória em artigos científicos e livros especializados.
2.1. TEMA
Preenchimento com ácido hialurônico na face, possíveis complicações e manejos
2.2. PROBLEMA
Quais as possíveis complicações e manejos decorrentes da aplicação estética de ácido hialurônico injetável na face?
2.3. OBJETIVOS:
2.3.1. Objetivo geral:
Especificar as condutas nas possíveis complicações com a aplicação injetável de ácido hialurônico na face.
2.3.2. Objetivos específicos:
Descrever as camadas e estruturas da pele
Descrever os fatores e a anatomia do processo de envelhecimento da face
Identificar as funções do ácido hialurônico na pele
Especificar as propriedades biofísicas do ácido hialurônico injetável
Compreender as áreas de tratamento na face
Avaliar áreas de risco para preenchimentos de ácido hialurônico na face
Identificar recomendações no uso de ácido hialurônico injetável na face
Especificar instruções pré e pós procedimento
Identificar complicações, medidas preventivas e manejos das complicações decorrentes do uso injetável de ácido hialurônico na face
2.4. JUSTIFICATIVA
O aumento da expectativa de vida, juntamente com o reais efeitos do envelhecimento cutâneo, e o atual desejo de apresentar uma aparência jovial que acompanhe a condição física cada vez melhor demonstrada pelos indivíduos em fase de envelhecimento, contribuem para que as pessoas procurem procedimentos estéticos não cirúrgicos, para melhor aparência, rejuvenescimento e harmonização da face.
Segundo Hoffmann (2009) , a perda e reposicionamento da gordura facial, bem como do remodelamento esquelético, são vistos como componente fundamental do envelhecimento facial. O reconhecimento do papel fundamental da perda de volume no envelhecimento facial resultou na mudança de paradigma sobre o rejuvenescimento facial, e vem influenciando procedimentos estéticos, cirúrgicos e minimamente invasivos.
Segundo Almeida et al. (2017), o uso de procedimentos cosméticos minimamente invasivos está crescendo rapidamente na América Latina e ao redor do mundo. A injeção de ácido hialurônico (AH) está entre os procedimentos cosméticos mais populares para rejuvenescimento e tem perfis de segurança no geral com baixas incidências de eventos adversos (EAs), portanto, os EAs, frequentemente não são encontrados nas suas práticas e, por isso pode-se não ter experiência em reconhecê-los, diagnosticá-los, administrá-los e tratá-los.
Segundo Abduljabbar e Basendwh (2016), a injeção de preenchedores dérmicos é um dos procedimentos mais comumente realizados na prática de dermatologia cosmética, e cita dados recentes publicados pela Sociedade Americana de Cirurgiões Plásticos (ASPS) em 2014, que injeções de preenchimento de tecidos moles aumentaram em 253% desde o ano 2000, com um aumento de 3% em relação ao ano de 2013 (2,3 milhões), sendo que as aplicações de ácido hialurônico (AH) constituíram 78,3% de todos os preenchedores dérmicos injetáveis, com um aumento de 7,5% em relação ao ano anterior.
Para Balassiano e Felizbravo (2014), é de se esperar que, com o crescimento do uso de preenchedores à base de AH, ocorra efeitos indesejáveis e algumas vezes graves. Apesar de se tratar de substância degradável pelo organismo e de a maioria dos efeitos adversos ser apenas inestética, algumas complicações demandam tratamento agressivo e rápido, de forma a diminuir o risco de sequelas ou morbidades.
Várias pesquisas apontam o crescimento mundial de uso do AH injetável para procedimentos estéticos minimamente invasivos, com isso os efeitos adversos e complicações crescem concomitantemente ao seu uso, sendo assim requer por parte do profissional que o aplica, observação, análise e aprendizado com relação as formas de apresentação, técnicas de aplicação, compreensão das complicações e respectivas condutas nas intercorrências.
Esse trabalho tem como objetivo fazer uma revisão bibliográfica sobre as prevenções e condutas realizadas nas complicações com o uso do ácido hialurônico injetável na face.
3. METODOLOGIA
Trata-se do procedimento técnico de pesquisa bibliográfica, que busca informações em revisão bibliográfica baseada na literatura especializada, com levantamento através de palavras-chaves (ácido hialurônico, preenchedores faciais, complicações ácido hialurônico injetável, complicações preenchedores) em livros, revistas, publicações em periódicos, artigos científicos, monografias, dissertações e teses, selecionados através de busca no banco de dados a partir das fontes Google Acadêmico, Scielo e Lilacs, bem como livros especializados, que remetam ao tema e metodologia.
A abordagem usada é qualitativa, pois descreve com enfoque na interpretação do objeto e várias fontes de dados. Quanto a natureza, é exploratória, com o estudo do tema sob diversos ângulos e aspectos.
Os pesquisadores que utilizam os métodos qualitativos buscam explicar o porquê das coisas, exprimindo o que convém ser feito, se valem de diferentes abordagens (GERHARDT; SILVEIRA, 2009).
A pesquisa exploratória possui planejamento flexível, o que permite o estudo do tema sob diversos ângulos e aspectos (PRODANOV; FREITAS, 2013).
4. REFERÊNCIAL TEÓRICO
4.1. A PELE
A pele é o maior e o mais pesado órgão do corpo humano, e sofre contínua renovação, possuindo várias funções, como proteção mecânica, microbiológica e fisiológica do nosso organismo, regulando temperatura corporal, recebimento de estímulos, e é também responsável pela produção de vitamina D, sendo constituída por várias estruturas, frequentemente divididas em epiderme, derme e a camada subcutânea adiposa (RUIVO, 2014).
A epiderme é a camada mais superficial, avascularizada, constituída predominantemente por queratina, e esta constituída por vários estratos: estrato germinativo ou basal, espinhoso, granuloso e córneo (o mais superficial), sendo que autores consideram também a existência de um quinto estrato – o estrato lúcido (RUIVO, 2014).
A derme é composta por elementos celulares e acelulares, é a camada que contém as fibras colágenas e elásticas, resiste à penetração da agulha por ser tecido firme, compacto e pouco distensível (TAMURA, 2010). Constituída por tecido conjuntivo denso, divide-se em derme papilar (mais superficial) e reticular (mais profunda) e é nesta que se situam os anexos cutâneos, vasos sanguíneos e linfáticos, receptores sensoriais, glândulas, músculos lisos e folículos pilosos (RUIVO, 2014).
Entre a epiderme e a derme existe a lâmina dermo-epidérmica constituída por papilas, esta permite a nutrição da epiderme e a entrada de substâncias para a derme (RUIVO, 2014).
A camada subcutânea é constituído por tecido gorduroso, e vem abaixo da derme. Divide-se em camadas areolar (com vasos e nervos) e lamelar. Sua espessura, disposição e presença de fáscias ou lojas são extremamente importantes na análise global do envelhecimento facial do ponto de vista volumétrico (TAMURA, 2010).
Os vasos sanguíneos da pele são encontrados como um plexo superficial (plexo subpapilar) na derme papilar e como um plexo profundo (plexo cutâneo) na área entre a pele e a tela subcutânea, os capilares linfáticos estão na derme papilar e se juntam para formar vasos maiores no tecido subcutâneo (RADLANSK e WESKER, 2016).
A pele conta com muitas terminações nervosas. Com plexo nervoso superficial na derme papilar e um plexo mais profundo na derme reticular. Alem disso, as terminações nervosas livres estendem-se para o estrato granuloso do epitélio. As células de Merkel no epitélio, corpúsculos de Meissner na derme, os corpúsculos de Vater-Pacini no tecido subcutâneo e os receptores nos folículos pilosos são todos intensamente inervados (RADLANSK e WESKER, 2016).
4.1.1. Envelhecimento cutâneo
A pele é o maior indicador da idade, da saúde e da vitalidade do indivíduo. Com o envelhecimento surgem rugas dinâmicas e estáticas na face. As rugas dinâmicas são resultado de contração muscular, as estáticas, aparecem quando o rosto está em repouso, surgindo quando a pele perde elastina, colágeno e AH, o que geralmente ocorre no processo de envelhecimento (SILVA e CARDOSO, 2013).
O envelhecimento implica alterações em nível celular, com a diminuição da capacidade dos órgãos de executar suas funções normais. Com o passar do tempo, ocorrem alterações moleculares, como encurtamento de telômeros, aumento de radicais livres, degradação incompleta de proteínas oxidadas, aumento de agregados proteicos e aceleração da disfunção celular, o que, em última instância, leva ao envelhecimento. A pele, assim como todo o organismo, também é fruto dessas alterações bio-moleculares. O dano às fibras colágenas está intimamente envolvido nesse contexto. Com a idade, ocorre desorganização no metabolismo do colágeno, reduzindo, assim, sua produção e aumentando sua degradação (MONTAGNER, 2009).
O processo de envelhecimento demonstra uma diminuição total da quantidade dos tecidos conectivos. Quanto ao AH, é sabido que ele consegue reter até 100 vezes o seu peso molecular em água ao seu redor, esta propriedade produz uma expansão da matriz extracelular facilitando a difusão de moléculas hidrossolúveis, sua diminuição pelo envelhecimento leva a um encolhimento desta matriz, alterando a quantidade de água e a capacidade de transporte de substâncias, com perda do turgor, desidratação, alterações da elasticidade, diminuição do suporte a microvasos e a formação de rugas (MONTEIRO e PARADA, 2010).
O envelhecimento cutâneo é dividido em dois tipos, o intrínseco ou cronológico e extrínseco ou fotoenvelhecimento. O envelhecimento intrínseco é natural, inevitável, a todas as pessoas, relacionado a fatores genéticos, cumulativo, caracterizado por atrofia da pele e rugas finas e afetam principalmente as fibras elásticas dérmicas, levando à elastose da derme reticular. Já o envelhecimento extrinseco, é cumulativo e está relacionado com o fototipo e a exposição à radiação solar, fumo e poluição, o que pode causar elastose na derme reticular superficial e caracterizase por rugas profundas, pele espessada, amarelada, seca, melanoses, telangiectasias, entre outras. Atualmente sabe-se que os mecanismos celulares e moleculares são os mesmos, e que o fotoenvelhecimento nada mais é que a superposição dos efeitos biológicos da radiação ultravioleta A e B (UVA, UVB) sobre o envelhecimento intrínseco (BAGATIN, 2009).
4.2. ANATOMIA DO ENVELHECIMENTO DA FACE
O envelhecimento da face é consequência de múltiplos fatores que contribuem de forma importante para as alterações na pele associadas ao envelhecimento, como as rugas, as manchas castanhas, a perda de elasticidade, perda de volume que resulta da perda e do reposicionamento da gordura facial, assim como o remodelamento ósseo. Com essas alterações, as convexidades típicas de uma aparência jovem, tendem a se tornarem achatadas e côncavas (MONTEIRO, 2010).
Além do envelhecimento resultar em um grau significativo de perda ou de redistribuição da gordura subcutânea, especialmente da fronte, fossas temporais, área perioral, queixo e áreas pré-malares, as alterações da musculatura facial, contribuem para a perda de volume, e nas alterações referentes as estruturas ósseas e cartilaginosas, o envelhecimento resulta na queda e na perda de elasticidade dos tecidos (AVRAM, et al., 2011).
No envelhecimento facial há fatores de redistribuição de gordura, remodelação óssea e alterações na composição de tecidos que contribuem para a perda de volume (MAIO, 2015). Com as mudanças dentro da pele, dos músculos e nos ossos, a pele e seus tecidos subcutâneos pendem para baixo, seguindo a gravidade e podem ser observadas rugas faciais; distensão das pálpebras e das bochechas, bem como a queda dos cantos da boca, ainda, como a gordura facial é compartimentalizada, o envelhecimento facial deve ser entendido como uma serie de processos específicos, cada um peculiar de uma região especifica da face (RADLANSK e WESKER, 2016).
As alterações de forma relacionadas com a idade podem ser vistas no contorno do crescente malar, depressão das bochechas, formação do sulco nasolabial, sulco pré-papada, faixas do platisma e formação de papada. Já as alterações de textura são vistas como rugas superficiais e profundas, distúrbios pigmentares, formação de telangiectasias, perda de elasticidade da pele e ceratoses actínicas (AVRAM, et al., 2011).
Para avaliar a simetria e o equilíbrio da face, é usada a prática em dividi-la horizontalmente em três terços. O terço superior se estende da inserção do cabelo à glabela, o terço médio da glabela à região subnasal, e o terço inferior da região subnasal ao mento (COIMBRA, et al., 2014).
O terço superior inclui a fronte, as temporas e a região periorbitária. Com o envelhecimento ocorre achatamento do arco frontal, excesso de pele nas pálpebras, pseudo-herniação de gordura e formação de rugas dinâmicas nos cantos externos, uma proeminência malar pode ser resultado da queda do músculo orbicular do olho (AVRAM, et al., 2011).
O terço médio da face inclui os ossos da bochecha, que formam uma convexidade continua, lisa, da pálpebra até o lábio e seu envelhecimento resulta de uma migração para baixo do tecido mole malar, acentuando a ossatura da arcada orbitaria. A ptose de gordura da área central da bochecha origina uma proeminência no sentido externo à dobra melolabial, formando os sulcos nasolabiais (AVRAM, et al., 2011). Os mecanismos de suporte da ponta nasal podem tornar-se inelásticos e se alongar com a idade, resultando na ptose da ponta nasal (COIMBRA, et al., 2014). Mediante estudos, os compartimentos de gordura foram divididos em camadas do terço médio da face constituída por duas camadas (superficial e profunda) e da região paranasal, dividida em três camadas anatomicamente diferentes. Alterações relacionadas com a diminuição do volume, atrofia e migração para regiões inferiores da face desses compartimentos, provavelmente constituem os relevantes fatores de mudanças estruturais da face pertinentes ao processo do envelhecimento, conjuntamente com áreas com predisposição ao remodelamento ósseo (COIMBRA, et al., 2014).
O terço inferior da face possui um contorno mandibular e um ângulo mentocervical bem definidos (AVRAM, et al., 2011). As alterações de envelhecimento resultam da combinação da perda da gordura subcutânea, mudanças devidas aos músculos da expressão facial e do pescoço, mudanças gravitacionais por perda da elasticidade tecidual e remodelamento de estruturas ósseas e cartilaginosas. Com o envelhecimento, podem ocorrer depósitos remanescentes de gordura que descem e deformam a borda mandibular. A dentição e a reabsorção dos ossos maxilares e mandibulares podem resultar em perda generalizada de tamanho e volume. A diminuição do volume labial e a ptose da ponta do nariz também pode contribuir para a aparência de lábio diminuído (COIMBRA, et al., 2014).
4.3. ÁCIDO HIALURÔNICO
4.3.1. Funções do AH na pele
O AH está presente na matriz extracelular dos tecidos conjuntivos, fluido sinovial, humores aquoso e vítreo. Na pele forma a matriz fluida elastoviscosa que envolve fibras colágenas, elásticas e estruturas intercelulares. A tendencia é que diminua sua concentração na pele com o passar dos anos, resultando em menor hidratação local, com derme menos volumosa com tendência a formar rugas (CROCCO, et al., 2012). Seu padrão de distribuição tecidual varia de acordo com a idade, sendo que quantidade total de AH declina com o passar dos anos. Nas peles envelhecidas encontramos uma redução da concentração de AH em todas as camadas exceto na derme papilar que mantém sua concentração (MONTEIRO e PARADA, 2010).
Quimicamente, o AH é um polissacárido glicosaminoglicano composto por resíduos alternados do monossacarídeo ácido d-glucorónico e N -acetil-d-glucosamina, ambos normalmente presente no corpo humano. É produzido por fibroblastos dérmicos, células sinoviais, células endoteliais, células musculares lisas, células adventícias e oócitos, e é liberado no espaço extracelular circundante. É um material higroscópico, capaz de capturar grandes quantidades de água, como visto na cicatrização de feridas e na lubricação das articulações. O AH é importante eliminador de radicais livres, e pode indiretamente estimular por ativação de fibloblastos dérmicos alguma neocolagenogênese após a injeção, através do estiramento mecânico da derme (REQUENA, et al., 2011).
4.3.2. AH injetável
Apesar de não existir o preenchedor ideal, o AH é o implante que tem as propriedades que mais se aproximam das características de um preenchedor ideal. (MONTEIRO, 2010) Os preenchedores utilizados para tratamento de rugas, correção de cicatrizes atróficas, pequenos defeitos cutanêos e melhora do contorno facial, devem oferecer bom resultado cosmético, ter longa duração, ser estável, seguro, e com mínima complicação. Dos preenchedores, o AH é o que mais se aproxima dessas características (CROCCO, et al., 2012).
O AH é considerado hoje, como procedimento padrão ouro para correção de rugas, perda de contorno e reposição de volume facial (BALASIANO e BRAVO, 2014). O HA é considerado o preenchedor dérmico mais popular para substituir a perda de volume devido ao envelhecimento normal por várias razões, entre elas sua propriedade higroscópica, biocompatibilidade e reversibilidade (ABDULJABBAR e BASENDWH, 2016).
Atualmente existem diversas marcas de AH disponíveis no mercado, que diferem entre si em vários aspectos, como concentração de AH, pureza da matériaprima, processo de reticulação (crosslinking), capacidade de oferecer volume, resistência à degradação (enzimas e radicais livres), podendo oferecer diferentes resultados e durabilidade (COSTA, 2013; MONTEIRO e PARADA, 2010).
As apresentações de AH com baixa viscosidade são para aplicações intradérmica e corrigem linhas superficiais, rugas e sulcos moderados, médios e profundos, já apresentações com alta viscosidade são para preenchimento profundo – supraperiostal ou subdérmico – e conseguem repor as perdas de volume decorrentes das alterações das estruturas profundas (osso, músculo e gordura) quanto às linhas, rugas e sulcos superficiais (MONTEIRO, 2010).
O AH presente nos preenchedores faciais é estabilizado pelo processo de reticulação, com o objetivo de aumentar a sua longevidade, uma vez que AH não reticulado permanece na pele apenas alguns dias antes de ser degradado. Estrururalmente os preenchedores de AH são similares aos encontrados na pele, com ótima biocompatibilidade e boa integracão tecidual (MAIO, 2015).
Mesmo com estrutura quimica próxima do natural, não podemos classificar os implantes de AH como produtos totalmente naturais. Primeiro, o AH mesmo na forma mais purificada, contém traços e resíduos de proteínas e endotoxinas, Segundo, todo processo de purificação destes produtos é feito através da utilização de agentes químicos, como o hidróxido de sódio, etanol e metanol, e por isso devem ser filtrados adequadamente e altamente purificados antes da obtenção do produto final (MONTEIRO e PARADA, 2010).
Os preenchedores à base de AH podem ser classificados em: com reticulação (crosslink), quando contêm substâncias geradoras de ligações intermoleculares que aumentam a estabilidade e durabilidade clínica do implante; e sem crosslink, sem substâncias estabilizadoras (COSTA, 2013). O nível ideal de crosslinking deve ser calculado, já que quanto maior ele for, menor será a propriedade hidrofílica da substância (CROCCO, et al., 2012).
Há dois tipos de AH reticulados: mono e bifásicos. Os monofásicos são mistura homogênea de AH de alto e baixo peso molecular, são fáceis de injetar e subdivedem-se em monodensificados (mistura de AHs e reticulação em única etapa) e polidensificados (AH reticulado com acréscimo de reticulação em segunda etapa). Os bifásicos são heterogêneos porque têm partículas de AH reticulado dispersas em veículo (AH não reticulado) que agem como lubrificante, permitindo que a suspensão passe através de uma agulha fina (COSTA, 2013).
Quanto a origem o AH pode ser dividido em derivado animal (a partir da cristadegalo) e derivado sintético através da biotecnologia (fermentação bacteriana). Hoje o tipo mais comumente utilizado no mercado é o ácido hialurônico de origem não animal, que é obtido através de cultura de uma bactéria não patogênica Mas qualquer que seja a fonte de obtenção, o AH é submetido a procedimentos químicos visando à obtenção do produto final, o hialuronato de sódio, com a menor concentração possível de proteínas ou ainda de endotoxinas bacterianas (MONTEIRO e PARADA, 2010).
Os produtos disponíveis no mercado, podem ter ou não anestésico (lidocaína) associado na ampola, e são comercializados sob a forma de gel espesso, não particulado, incolor, em seringa agulhada e podem ser armazenados em temperatura ambiente e não necessitam de teste cutâneo prévio ao uso. Após ser injetado na pele, é metabolizado em dióxido de carbono e água e então eliminado pelo fígado (CROCCO, et al., 2012).
4.4. ÁREAS DE TRATAMENTO E RISCO NA FACE
4.4.1. Áreas de tratamento com AH na face
O rejuvenescimento bem sucedido da face requer uma compreensão minuciosa das alterações de contorno da face e das modificações da textura da pele. Uma análise sistemática da face em envelhecimento permitirá a seleção de terapias apropriadas, seguras e eficazes (RADLANSK e WESKER, 2016).
Para restaurar o aspecto jovial, não é suficiente “esticar, é fundamental restaurar o volume perdido e corrigir áreas de sombra que surgem nas regiões que se tornam côncavas com o envelhecimento (MONTEIRO, 2010).
Há poucos anos, instalou-se nova forma no tratamento do envelhecimento facial com uso dos preenchedores, priorizando a face como um todo, dando importância à manutenção de sua tridimensionalidade e não apenas ao tratamento das rugas e sulcos, que muitas vezes são a consequência da diminuição do volume da gordura facial e da reabsorção óssea decorrentes do envelhecimento (COIMBRA, et al., 2014).
Tamura (2013), propõe uma nova divisão didática, prática e pormenorizada da face, diferente do conhecimento generico de anatomia, para otimizar a técnica de preenchedores, principalmente no que tange ás áreas e profundidade de injeções. No entanto ela não sugere uma nova divisão anatômica, mas apenas uma separação das regiões faciais que são habitualmente tratadas por preenchedores para analisá-las individualmente.
Figura 1:
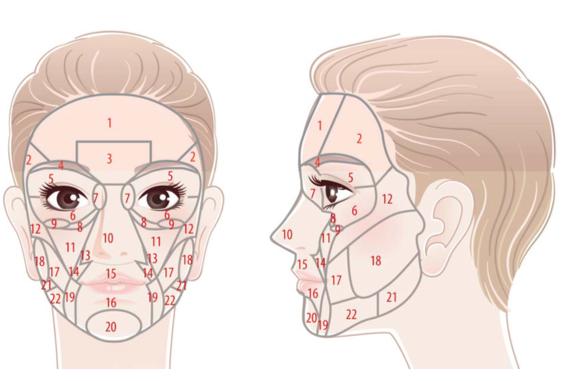
Fonte: Tamura, B. M (2013)
A face dividida em 21 regiões, para adequação das áreas em que são realizados preenchimentos: frontal (1), temporal (2), glabelar (3), supercílio (4), pálpebra superior (5), pálpebra inferior (6), nasociliar (7), sulco nasojugal (8), sulco palpebral lateral (9), nasal (10), malar (11), zigomática (12), fossa canina (13), sulco nasolabial (14), lábio superior (15), lábio inferior (16), bochecha (17), pré-auricular (18), sulco lábiomentual (19), mentual (20), região mandibular posterior (21) (borda anterior do masseter até o ângulo da mandíbula) e região mandibular anterior (entre o sulco melolabial e a borda anterior do masseter). Os limites dessas áreas estão representadas na figura 1. (TAMURA, 2013)
4.4.2. Áreas de risco para preenchimentos de AH na face
A glabela, testa, região nasal, sulco nasolabiais e têmporas, são áreas de alto risco para injeção de AH, pois estão associadas ao comprometimento visual, já que artérias nessas áreas tem comunicacão direta com a artéria oftálmica (HUANG, 2016).
A glabela é uma área de risco e pouco indicado o uso de AH injetável nessa região, devido à maior incidência de necrose por compressão local ou injeção intra-arterial na artéria supratroclear e seus ramos (CROCCO, et al., 2012).
A região temporal apresenta riscos devidos à presença da artéria temporal superficial, além do nervo e das veias. A estrutura que gera mais atenção é a artéria temporal; sua canalização e a injeção intravascular de preenchedores poderá levar à necrose tecidual e à embolização do produto (TAMURA, 2013).
A região periorbital, apresenta características anatômicas difíceis para a realização de preenchimento, a oclusão da artéria retiniana e a lesão do nervo óptico são as complicações mais temidas, podendo ser evitadas através do conhecimento da anatomia (RAVELLI et al., 2013).
O sulco sulco nasojugal por localizarse em topografia de pele delgada, próxima ao globo ocular, e ser em região muito vascularizada, quando aplicado AH com agulhas, pode trazer complicações indesejáveis como: injeção intravascular, equimoses e hematomas (BRAZ e AQUINO, 2012).
Na região nasal, a complicação mais grave é a necrose. O nariz permite uma acomodação limitada de volume subcutâneo. A necrose pode ocorrer por compressão ou lesão vascular (MAGRI e MAIO, 2016). A asa nasal é a segunda área com maior risco de necrose por oclusão da artéria angular e também por apresentar circulação colateral restrita para suprir a isquemia (CROCCO, et al., 2012). Para escultura nasal, deve se levar em consideração pacientes que tenham sido submetidas à rinoplastia concomitante cirurgia na região septal, estes poderão ter a irrigação sanguínea comprometida. As cirurgias plásticas no nariz podem alterar sobremaneira a vascularização da ponta nasal, das narinas, da columela, da fossa canina, e eventualmente uma embolização poderia repercutir até nas artérias angulares (TAMURA, 2013).
No sulco nasolabial pode ocorrer necrose cutânea por compressão dos vasos dérmicos, porém é mais rara (MAGRI e MAIO, 2016). As duas principais causas dessa complicação são embolização ou compressão da artéria devidas à grande quantidade de produto injetado e, possivelmente, técnica intempestiva. Os vasos principais que podem ser comprometidos são as artérias angulares e parte da artéria labial superior (TAMURA, 2013).
4.5. RECOMENDAÇÕES PARA USO DE AH NA FACE
4.5.1. Recomendações pré procedimento
Para realizacão de preenchimento facial com AH, o profissional deve considerer o local a ser tratado, sua familiaridade com o produto utilizado e sua técnica de implante, as expectativas do paciente, o custo, em quanto tempo terá o resultado, o número de sessões e outras variáveis. Alguns produtos são mais indicados para linhas superficiais e rugas finas, enquanto outros são indicados para sulcos e reposição de grande volume. O profissional precisa ter conhecimento técnico científico aliado ao bom senso estético para obter melhores resultados (MONTEIRO e PARADA, 2010).
O profissional deve avaliar cada paciente individualmente antes do procedimento, fazer uma boa anamneses, incluindo antecedente de alergia e uso de medicações, verificar os riscos e benefícios, e discutir objetvos e expectativa do paciente. O paciente deve ler e assinar o termo de consentimento. A documentação fotográfica, com fotos antes e depois do procedimento, deve ser realizada para registrar a aparência dos pacientes antes do procedimento, para permitir melhor análise das áreas críticas específicas do paciente e eventuais assimetrias (PARADA, et al., 2016).
Quando possível, suspender anticoagulantes e anti-inflamatórios não hormonais de sete a dez dias antes do procedimento para evitar aumento de sangramento. No caso de foco de infecção adjacente ativo, o procedimento deve ser adiado, também é recomendado, caso o paciente esteja sob tratamento odontológico, adiar o procedimento, pois tal tratamento pode causar bacteremia transitória, bem como, teoricamente, provocar a colonização do preenchimento e a formação de biofilme de bactérias (PARADA, et al., 2016 e CROCCO, et al., 2012).
As contraindicações absolutas para o preenchimento são gravidez, lactação, doenças autoimunes, imunodepressão e alergia aos componentes da injeção (CROCCO, et al., 2012).
A utilização de preenchedores de AH em área em que já há presença de preenchedores permanentes deve ser evitada devido ao risco de acentuar ou estimular a formação de nódulos. No entanto, em áreas diversas daquelas em que há preenchimento permanente pode ser realizada a injeção, porém requer uma avaliação cuidadosa do local de preenchimento permanente com técnicas de imagem executada antes do tratamento para definir a área que deve ser evitada (PARADA, et al., 2016).
4.5.2. Recomendacões pós procedimento
Os pacientes não devem utilizar maquiagem não estéril nas primeiras quatro horas após o procedimento (PARADA, et al., 2016), mas podem retornar suas atividades cotidianas e ocupacionais, porém o excesso de exercício deve ser evitado durante oito horas para reduzir o risco de ferimento. Extremos de temperatura devem ser evitados durante as duas semanas seguintes para assegurar a integração apropriada do preenchimento (SATTLER, e GOUT, 2017).
Os pacientes devem ser aconselhados a não tocar e exercer pressão local, bem como aplicar qualquer preparação nos locais em que foram aplicado o AH por oito horas, para evitar infecção e impedir a migração do preenchedor do seu Iocal de colocação. Caso necessário, a profilaxia herpética é iniciada imediatamente após o tratamento (SATTLER, e GOUT, 2017).
Massagear com cautela a área injetada caso uma irregularidade seja notada dentro de uma a duas semanas após o tratamento assegurando, ao mesmo tempo, que o risco de infecção seja minimizado e as condiçôes de limpeza, quando massageada a pele. A massagem não é indicada quando nenhuma irregularidade seja observada, e os pacientes devem ser aconselhados a evitar isso, de modo a não redistribuir inadvertidemente o preenchimento (SATTLER, e GOUT, 2017).
4.5.3. Recomendações de higienização e assepsia
A fim de evitar infecções e formação de biofilmes, qualquer maquiagem e outros contaminantes potenciais devem ser removidos, posteriormente a pele deve ser limpa com antimicrobianos, tais como clorexidina a 24% ou álcool 70%, porém clorexidina deve ser evitada na área periocular devido ao risco de ceratite. É importante que o paciente enxague a boca com um enxaguante bucal, como por exemplo, clorexidina oral a 0,12%0,2% antes de um procedimento injetável para reduzir a microbiota oral. O emprego da técnica com luvas estéreis, campos estéreis, gazes estéreis, durante todo o procedimento pode reduzir o risco dessas complicações (PARADA, et al., 2016).
4.5.4. Recomendacões gerais para êxito no uso de AH injetável:
Para alcançar êxito a longo prazo com preenchedores deve-se levar em consideração a relação de volume entre a face e o restante do corpo do paciente (SATTLER, e GOUT, 2017).
No que se refere às técnicas de preenchimento, é importante avaliar as áreas anatômicas mais afetadas pela absorção óssea, pelos movimentos dinâmicos da face que podem tornar visível o deslocamento do preenchedor, as áreas com gordura natural e a ação do envelhecimento e da força da gravidade e dos hábitos dos pacientes bem como estar atento ao sistema vascular, especialmente nas regiões glabelar, ocular, nasal e frontal, devido relatos de oclusão arterial, isquemia e até mesmo do embolismo e suas graves consequências (TAMURA, 2010).
Com preenchedores, os locais onde usados AH devem ser completamente ocupados, para de assegurar um preenchimento integral, uniforme. A correção insuficiente levará a um preenchimento inadequado e à insatisfação do paciente (RADLANSK e WESKER, 2016). Porém cuidados são necessários com preenchimentos de AH, como eles tendem a hidratar após o tratamento, é aconselhável uma ligeira hipocorreção. O tratamento da perda de tecido subcutâneo subjacente é uma forma para se evitar sobrevolume desproporcional da face, a longo prazo (SATTLER, e GOUT, 2017).
O procedimento de volumização requer experiência e treino do aplicador, especialmente para as aplicações subdérmicas e supraperiósteo (MONTEIRO, 2010).
A colocação excessivamente superficial ou distribuição desigual do AH injetado pode levar a nódulos visíveis e pálidos na pele ( REQUENA, et al., 2011).
Garantir boa iluminação ajuda a identificar e evitar vasos superficiais, reduzindo hematomas (PARADA, et al., 2016).
4.6. TÉCNICAS DE PREENCHIMENTO
Para o preenchimento e uso do AH injetável é importante levar em consideração os dispositivos (agulha ou cânula), as técnicas de injeção e estrutura alvo da pele.
⇒ Dispositivo para aplicação de AH
A aplicação de AH pode ser feita com agulha ou com cânula, dependendo da preferência do profissional. O uso da agulha pode ser preferido para aplicações finas e controladas, ideal para aplicação em boulos em nível supraperiostial (MAIO, 2015). O uso da agulha é mais simples e mais preciso que o uso da cânula, mas existe o risco maior de sangramento e formação de hematomas pelo trauma do bisel (MONTEIRO, 2010). O uso da cânula pode minimizer o risco de lesão intravascular e equimose, e é recomendado em zonas de risco (MAIO, 2015).
⇒ Técnicas de Injeção:
-
Punção seriada: punçães a intervalos reduzidos, criadas ao longo de linhas e dobras (AVRAM, et al., 2011).
-
Técnica linear: injeção do preenchedor enquanto se retira a agulha ao longo do comprimento do defeito facial e fluxo contínuo de preenchedor (AVRAM, et al., 2011).
-
Boulos: aplicação estática de até 0,3ml de preenchedor (MAIO, 2015).
-
Técnica em leque: semelhante à linear. A direção da agulha é modificada continuamente, sem retirar sua ponta (AVRAM, et al., 2011).
-
Linhas cruzadas: semelhante à técnica linear. O material é injetado em ângulos retos às primeiras injeções (AVRAM, et al., 2011).
⇒ Estruturas alvo
As estruturas para injeção de AH são a derme, mucosa, subcutâneo e supraperiostal (MAIO, 2015).
4.7. COMPLICAÇÕES, MEDIDAS PREVENTIVAS E MANEJOS
Antigamente, eventos adversos decorrentes do material implantado eram mais relevantes e poderia desencadear reações adversas imediatas, tardias e póstardias pela presença de proteínas e endotoxinas bacterianas que não eram adequadamente removidas com os processos de purificação existentes na época. Atualmente as técnicas de manufatura os produtos têm alto grau de pureza, quantidade pequena de reagentes químicos, tornando as aplicações mais seguras. Os poucos eventos adversos (EA) decorrem de técnica incorreta, como AH em posicionamento em região não indicada ou plano de aplicação contraindicado (MONTEIRO, 2014).
4.7.1. Prevenção de EAs
O plano correto para a aplicação do produto é crítico para minimizar os eventos adversos, como a injeção superficial. Alguns sinais visuais ajudam o profissional a reconhecer o plano de injeção, já que nos planos superficiais, a cor cinzenta da agulha pode ser observada, enquanto a pele empalidece. Na derme profunda a cor cinzenta da agulha não é vista, mas o formato da agulha é reconhecível. O plano supraperiosteal é alcançado com inserção da agulha perpendicularmente à pele até que o periósteo possa ser sentido com sua ponta (PARADA, et al., 2016).
A fim de evitar a injeção intravascular do material de preenchimento deve-se ter um planejamento cuidadoso, que respeite o plano de injeção seguro, tecnicas de injeção lentas e suaves, juntamente com a deposição de pequenos volumes, bem como associar à aspiração quando se utiliza uma agulha, Além disso, as cânulas são particularmente úteis em zonas de risco e ao realizar injeções profundas (SATTLER, e GOUT, 2017).
A prevenção das complicações dependem também da avaliação detalhada da imperfeição a ser corrigida, do conhecimento dos produtos disponíveis no mercado (escolha do mais adequado para cada situação) e do domínio técnico para execução do implante. Evitar implantar materiais de origem e natureza diferentes, injeção de grande volume numa mesma sessão, injeção nos quadros de acne ativa ou quaisquer outras infecções, injeções na região palpebral ou no sulco lacrimal ou os linfáticos com alguma dificuldade de drenagem podem acarretar em problemas. Importante saber que os lábios por conta da proximidade da flora oral, tem grande potencial de formação de biofilme. Técnicas assépticas devem ser seguida. O álcool é comumente usado para a limpeza, mas o clorexidine tem o benefício de um efeito antibacteriano residual, e importante lembrar para esticar a pele durante a limpeza para poder higienizar a pele que pode estar no fundo de uma linha, ruga ou de um sulco (MONTEIRO, 2014).
4.7.2. Complicacões e Manejos
As complicações do preenchimento de HA podem ser divididas em complicações iniciais e tardias de acordo com o tempo de aparecimento dos sinais e sintomas (ABDULJABBAR e BASENDWH, 2016) e (CROCCO, et al., 2012). As complicações de início precoce geralmente aparecem de horas a dias após o procedimento, enquanto as complicações de início tardio se apresentam de semanas a anos após a injeção de preenchimento de AH (ABDULJABBAR e BASENDWH, 2016).
Para Almeida, et al. (2017), a classificação relacionada ao tempo para o surgimento do eventos adversos (EA), é considerado a informação mais importante que um paciente pode fornecer ao professional, definindo o aparecimento do EA em três intervalos: início imediato (início em até 24 horas), início precoce (início de 24 horas até 30 dias) e início tardio (início depois de 30 dias).
Segundo Monteiro (2014) o momento do aparecimento da complicação em relação ao instante da injeção do produto é importante para o raciocínio clínico e para o manejo da complicação, e usa a classificação: recente (inferior a 14 dias) tardia (14 dias a 1 ano) e póstardia (maior que 1 ano), e muitas destas reações adversas não podem ser previstas, mas a detecção precoce e o início imediato da terapêutica apropriada ajudará a minimizar o desconforto do paciente, a gravidade de efeitos colaterais e previnir sequelas, e que as complicações imediatas raras, como necrose da pele e cegueira, exigem diagnóstico rápido e intervenção imediata.
De acordo com Parada, et al., (2016), as reações precoces vão de poucos a vários dias, e podem ocorrer: reacões locais, eritema, edema, efeito Tyndall, ativacão do herpes, infecção, hipersensibilidade aguda, protuberâncias, complicações vasculares e necroses. Já as de início tardio vão de semanas a anos e incluem: nódulos, nódulos inflamatórios, granuloma, infecção, biofilme e migração do preenchedor. A migração do preenchedor pode ocorrer precoce ou tardiamente, independente do tipo do material utilizado e vários mecanismos têm sido relatados, tais como má técnica, volume demasiado de material injetado, realização da injeção sob pressão, massageamento após a injeção, atividade muscular, gravidade, deslocamento induzido por pressões no caso de injeção de preenchimento adicional.
4.7.3. Complicações imediatas ou precoces e seus manejos
⇒ Oclusão vascular
A oclusão vascular é a complicação mais preocupante em relação às injeções AH e resulta da injeção intravascular direta ou da compressão dos vasos pelo preenchedor injetado. Pode resultar em necrose da pele se for localizada, ou com oclusão distante, causar cegueira ou eventos isquêmicos cerebrais (ABDULJABBAR e BASENDWH, 2016).
-
Cegueira
A cegueira é a complicação mais temida da injeção de preenchedores, que pode ocorrer devida a alta pressão de injeção acidental das artérias nasais supratroclear, supraorbital, angular e dorsal, que resulta em um fluxo retrógrado dos êmbolos de preenchimento para a artéria oftálmica. Uma vez que o profissional interrompe a pressão no êmbolo, a pressão arterial empurrará o enchimento para a circulação da retina, resultando na perda da visão, e caso o profissional aplicar uma força maior por um longo tempo, o êmbolo de enchimento pode alcançar a artéria carótida interna e então ser impelido para a circulação intracraniana resultando em eventos isquêmicos cerebrais (ABDULJABBAR e BASENDWH, 2016).
As descrições de literatura, descrevem sucesso limitado para melhorar a perfusão retiniana e incluem consulta oftalmológica imediata, massagem ocular, colírio timolol, terapia hiperbárica / oxigênio, diuréticos, corticosteróides sistêmicos e tópicos, anticoagulação e descompressão com agulha da câmara anterior (SIGNORINI, 2016).
-
Necrose
A necrose é complicação rara, ocasionada por compressão local (supercorreção ou intensa inflamação) ou injeção intra-arterial acidental com embolização vascular. O paciente relata dor imediata após aplicação, e algumas horas depois a pele torna-se pálida (pela isquemia), posteriormente tranforma-se em coloração cinza-azulada, evolui em em dois ou três dias para ulceração e necrose local (CROCCO, et al., 2012).
Segundo Parada, et al. (2016) a isquemia causada por preenchedores de AH apresenta-se como um branqueamento transitório (duração de segundos) seguido por livedo ou hiperemia reativa (minutos), descoloração pretaazulada (dez minutos a horas), formação de bolhas (horas a dias), necrose e ulceração cutâneas (dias a semanas). Os sinais de isquemia dos tecidos moles incluem o branqueamento por injeção, dor, manchas, formação de bolhas, descoloração azulada e, posteriormente, necrose tecidual. Nem todos esses sinais podem estar presentes. O branqueamento pode ser transitório e despercebido e a dor pode não ocorrer, já que os anestésicos estão frequentemente presentes concomitantemente. Mancha na área de uma distribuição vascular maior que a área injetada é um indício de que está ocorrendo isquemia vascular. Caso ocorra formação de bolhas, isso pode ser confundida com uma infecção herpética. A mancha pode então se transformar em uma descoloração azulada, que pode parecer uma grande contusão (HUANG, 2016).
De acordo com Sattler e Gout (2017), no caso de injeção intravascular acidental, ao utilizar preenchimentos de HA, deve-se injetar imediatamente hialuronidase (dose máxima e dependendodo do volume injetado de material de enchimento) no local da oclusão suspeita, manter a área de pele quente (com compressas quentes) juntamente com a aplicacao de nitropasta para estimular a circulação e promover a vasodilataçào. Jamais aplicar gelo ou compressas frias, massagear suavemente a área sem aplicar muita pressão e se possível realizar uma investigação vascular radiológica para tentar localizar o local da oclusão e enviar o paciente para um centro medico onde o vaso obstruído possa ser reaberto (cirurgicamente, se necessário) tão rapidamente quanto possível, além disso, considerar o uso de uma camara de oxigénio hiperbárica.
Signorini et al. (2016) recomenda a injeção de um mínimo de 200 a 300 unidades (U) de hialuronidase (espalhada por toda a área de necrose iminente), repetida diariamente por no mínimo 2 dias até que sinais do fluxo sanguineo aparareçam ou necrose permanente suma. Doses até 1500 U também são sugeridas, se necessário, porque com dose inadequada pode acontecer a necrose tecidual. O paciente deve ser reavaliado a cada 24 horas. Se ocorrer infecção, a antibioticoterapia deve ser iniciada imediatamente. Uso de nitroglicerina tópica (1%) de pasta também é recomendada em casos de obstrução. Há ainda outras estratégias sem eficácia comprovada, que incluem esteróides sistêmicos ou tópicos, aspirina, heparina de baixo peso molecular, oxigênio hiperbárico e prostaglandinas intravenosas.
Segundo Parada et al. (2016) o consenso para o tratamento da necrose iminente é inundar a área o mais rápido possível e com uso mínimo de 200UI de hialuronidade; aplicar massagem vigorosa e compressa morna (com a duração de cinco a dez minutos, a intervalos de 30 a 60 minutos); massagear com pasta de nitroglicerina tópica (NGT) a 2% na área imediatamente e até duas a três vezes por dia se estiver suspeita de necrose, ressalva que a nitroglicerina não está disponível comercialmente no Brasil e que seu uso tópico é controverso; uso sidelafina, como o Viagra (Pfizer, NY); uso de dois comprimidos de aspirina 325mg, ou 500mg ou 600mg via oral, por dia, por uma semana; heparina de baixo peso molecular, prostaglandina E1, anticoagulação sistêmica, oxigenoterapia hiperbárica e sildenafil diários são recomendados como outras opções de tratamento. Ainda o acompanhamento do paciente deve ser diário e assegurar cuidados adequados das feridas com curativos e cobertura com pomada para impedir a formação de crostas; hidratação da pele; debridamento da pele necrótica e prevenção de infecções secundárias.
-
Eritema e edema
Comumente são imediatos e vistas na maioria dos casos. Ocorrem como resposta à injuria tecidual e pela propriedade hidrofílica do produto. Multiplas injeções e técnica incorreta podem agravá-los. Deve-se colocar gelo durante intervalo de cinco a dez minutos e manter a cabeça elevada. Regridem em horas ou no máximo um ou dois dias. O edema pode ser evitado ou minimizado pelo uso de anestésico com epinefrina, compressa fria e menor número de picadas na pele (CROCCO, et al., 2012).
-
Equimose/Hematoma
A equimose pode ocorrer por perfuração de pequenos vasos no local da aplicação ou por compressão e ruptura secundária dos vasos e deve ser feita compressão local imediata. Há risco de sangramento volumoso caso haja ruptura de vasos profundos e importante dizer que os preenchedores associados à lidocaína promovem vasodilatação e assim aumenta o risco de sangramento local. Geralmente melhoram em intervalo de cinco a dez dias e em casos de sangramento abundante pode ser necessária a cauterização do vaso (CROCCO, et al., 2012).
-
Injeção superficial do material de preenchimento
A injeção superficial do material de preenchimento pode levar ao efeito Tyndal, que ocorre quando o preenchedor foi aplicado muito superficialmente e, com transparência da pele fina, verifica-se tom azulado na pele suprajacente. O resultado é inestético, podendo ser evidente mesmo sem palpação (NERI, 2013).
Massagem local, incisão, drenagem e hialuronidase, laser 1.064nm Qswitched são opções de tratamento (PARADA, et al., 2016).
-
Alergia
A hipersensibilidade localizada pode causar inchaço, eritema e endurecimento local, com duração media de 15 dias, e pode ser usado corticoide sistemico (ABDULJABBAR e BASENDWH, 2016).
Caso note reação alérgica grave e possível anafilaxia o transporte imediato para um serviço de emergência é necessário (ALMEIDA, et al., 2017).
-
Nódulos
Os nódulos que surgem entre 24h e 30 dias, podem ser inflamatórios e não inflamatórios. Os inflamatórios sem infecção, como reação a um corpo estranho, podem ser tratados com injeção local de corticóide, antiinflamatório oral e mesmo corticóide oral ou tópico. Já os inflamatórios com infecção, com supuração e abcesso, devem ser drenados, além de uso de cefalosporina de 7 a 10 dias. Já os nódulos não inflamatórios, como reação a um corpo estranho, devem seguir o tratamento do nódulo inflamatório sem infecção. Já o nódulo por acumulo de produto pode ser usado a hialuronidase (ALMEIDA, et al., 2017).
-
Infecções
As infecções de início rápido apresentam endurecimento, eritema, sensibilidade e prurido, mas podem ser indistinguíveis da resposta transitória pósprocedimento. Podem ocorrer nódulos flutuantes e sintomas sistêmicos como febre e calafrios. O ideal é realizar a cultura e fazer a medicacão adequada e abscessos devem ser drenados. Em caso de infecção duradoura ou com má resposta a medicacão antimicrobiana, deve ser considerada a presença de infecções atípicas e biofilme (PARADA, et al., 2016).
-
Parestesia
Caso a parestesia seja por trauma da agulha, usar corticoides orais, e caso tenha suspeita de compressão do preenchedor, pode se considerar o uso de hialuronidase (ALMEIDA, et al., 2017).
-
Sobrecorreção
Para sobrecorreção de AH, deve ser feita massagem local e avaliar o paciente em intervalos de 7 a 15 dias, e se for necessário usar hialuronidase (ALMEIDA, et al., 2017).
4.7.4. Complicações tardias e seus manejos
-
Granuloma de corpo estranho
O granuloma de corpo estranho ocorre devido à incapacidade do sistema imunológico de fagocitar o corpo estranho, a inflamação é de caráter crônico e aprisiona um corpo estranho, impedindo sua migração. Geralmente tem ínico tardio após o uso do preenchedor e se manifestam como pápulas vermelhas, placas ou nódulos com uma consistência firme que pode resultar em fibrose nos estágios finais (ABDULJABBAR e BASENDWH, 2016).
O tratamento recomendado para granulomas é o esteroide intralesional. A dosagem usual seria 5- 10mg/cc, repetida de acordo com a necessidade, entre quatro e seis semanas depois. A injeção de hialuronidase pode ser uma opção e que relatos informais sugerem a utilização de colchicina, antihistamínicos e ciclosporina A em casos refratários. A excisão cirúrgica deve ser evitada durante o processo inflamatório ativo ou em pacientes com lesões múltiplas e/ou extensas, devido ao risco de migração do preenchedor, formação de fístulas, cicatrizes e tecido de granulação persistente. (PARADA, et al., 2016).
-
Biofilmes
Biofilme é uma coleção de bactérias cercadas por uma matriz protetora e adesiva, essa matriz lhes dá a capacidade de sobreviver, desenvolver e resistir ao tratamento antibiótico até mil vezes mais eficazmente do que as bactérias, além disso esses microorganismos desenvolvem mutações no DNA e alcançam a diversidade subsequente. Os biofilmes usam o o AH injetado como uma superfície na qual aderem e excretam sua própria matriz. Essas colônias bacterianas se tornam ativas quando as condições são favoráveis, por exemplo, após trauma e manipulação e podem causar uma variedade de apresentações clínicas, incluindo celulite, abscessos, nódulos ou inflamação granulomatosa. A manifestacão do biofilme pode ser em meses ou mesmo anos após injeções do preenchimento Após confirmado o diagnóstico por exames laboratóriais específicos, deve ser tratado com antimicrobianos adequados, porém pode iniciar com tratamento de antimicrobianos empíricos, também pode se utilizer a hialuronidase para diluição do biofilme (ABDULJABBAR e BASENDWH, 2016).
5. CONSIDERAÇÕES FINAIS
O uso de AH injetável vem crescendo a cada dia para tratamentos de envelhecimento e harmonização facial por ser biocompatível, por se tratar de um tratamento em que os resultados são vísiveis imediatamente e sem necessidade de repouso, por ter poucas intercorrências, ter diversidade de forma e apresentação, ele é muito usado em técnicas que corrigem rugas, suporte e volume ao rosto, e mesmo sendo considerada uma técnica segura e eficiente, podem ocorrer complicações que não devem ser substimadas, portanto é fundamental o profissional saber reconhecê-las, conhecer as medidas preventivas e manejos para que sejam evitados e minimizados os danos aos pacientes.
No Brasil atualmente farmacêuticos, dentistas e biomédicos, devidamente registrados em seus conselhos de classe, podem além dos médicos realizarem tais procedimentos, e cabe a todos profissionais que aplicam muito estudo e prática para um resultado satisfatório e sem intercorrências.
Segundo Monteiro (2014) os poucos eventos adversos decorrem de técnica incorreta, como AH em posicionamento em região não indicada ou plano de aplicação contraindicado. A prevenção das complicações dependem também da avaliação detalhada da imperfeição a ser corrigida, do conhecimento dos produtos disponíveis no mercado (escolha do mais adequado para cada situação) e do domínio técnico para execução do implante, sendo que momento do aparecimento da complicação em relação ao instante da injeção do produto é importante para o raciocínio clínico e para o manejo da complicação, pois a detecção precoce e o início imediato da terapêutica apropriada ajudará a minimizar a gravidade de efeitos colaterais e previnir sequelas, ainda mais, as complicações imediatamente raras, como necrose da pele e cegueira, exigem diagnóstico rápido e intervenção imediata.
Para a prática e uso de AH injetável, faz-se necessário que o profissional habilitado domine muito bem a anatomia facial, reconhecendo as áreas de risco, compreenda os processos de envelhecimento e as mudanças que ocorrem na anatomia da face, bem como realize detalhada anamnese do paciente, conheça as caracteristicas do produto, técnicas de aplicacão, recomendações de pré e pós tratamento e recomendações de assepsia para previnir as complicações. Porém caso elas ocorram, o profissional deverá estar preparado para reconhecê-las e agir com conduta de forma que minimize danos ao paciente.
Este trabalho teve como objetivos fazer uma revisão bibliográfica em artigos e livros sobre questões de envelhecimento anatômico facial, a aplicação estética de AH injetável como escolha de tratamento do envelhecimento e harmonizacão facial e as possíveis intercorrências, bem como o manejo das mesmas, e conclui que medidas preventivas devem sempre ser adotadas, sejam elas relacionadas ao conhecimento técnico de anatomia específica, conhecimentos dos AH injetáveis ou sejam da ordem de execução, além da ser feita uma boa anamnese e dialogar com o paciente sobre as expectativas realisticas e esclarecimento do procedimento. Conclui ainda, que caso ocorram complicações, principalmente as de ínicio recente, o quanto antes forem reconhecidas e manejadas, melhor serão os resultados das mesmas e se necessário for, trabalhar em parceria com outros profissionais da saúde.
Dividido em capítulos, agrupou na primeira parte as estrururas da pele, o envelhecimento cutâneo, a anatomia da face envelhecida e funcões do AH na pele, bem como carasterística biofísicas do AH injetável. A segunda parte reuniu áreas de tramento e risco com AH na face, recomendações e técnicas para seu uso. A terceira parte discorre sobre complicações, medidas preventivas e manejos, tendo alcançado todos os objetivos por ele proposto.
6. REFERÊNCIAS BIBLIOGRÁFICAS
ABDULJABBAR, M. H.; BASENDWH, M. A. Complications of hyaluronic acid fillers and their managements - Journal of Dermatology & Dermatologic Surgery 20 (2016) 100–106
ALMEIDA, A. D., et al. Diagnóstico e tratamento dos eventos adversos do ácido hialurônico: recomendações de consenso do painel de especialistas da América Latina - Surg Cosmet Dermatol 2017;9(3):204-13.
AVRAM, M. R.; et al. Atlas colorido de dermatologia estética - [traduzido por Carlos Henrique de Araújo Cosendey, Geraldo Serra]. - Porto Alegre: AMGH, 2011
BAGATIN, E. Mecanismos de envelhecimento cutâneo e o papel dos cosmecêuticos – Revista Brasileira de Medicina (Rio de Janeiro); v.66: p.5-11, 2009
BALASIANO, L. K. A.; BRAVO, B. S. F. Hialuronidase: uma necessidade de todo dermatologista que aplica ácido hialurônico injetável. Surg Cosmet Dermatol 2014;6(4):33843.
BRAZ, A. V.; AQUINO, B. O. Preenchimento do sulco nasojugal e da depressão infraorbital lateral com microcânula 30G - Surg Cosmet Dermatol. 2012;4(2):178-81.
COIMBRA, D.D.; URIBE, N.C.; OLIVEIRA, B. S. “Quadralização facial” no processo do envelhecimento - Surg Cosmet Dermatol 2014;6(1):6571.
CROCCO, E. I.; ALVES, R. O.; ALESSI, C. Eventos adversos do ácido hialurônico injetável - Surg Cosmet Dermatol 2012;4(3):259-63
COSTA, A. Características reológicas de preenchedores dérmicos à base de ácido hialurônico antes a após passagem através de agulhas - Surg Cosmet Dermatol 2013;5(1):8891.
GERHARDT, T. E.; SILVEIRA, D. T. Métodos de pesquisa – Porto Alegre: Editora da UFRGS, 2009. Consulta disponível em: http://www.ufrgs.br/cursopgdr/downloadsSerie/derad005.pdf - consulta em 21/out/2017
HWANG, C. Periorbital injectables: understanding and avoiding complications - J Cutan Aesthet Surg. 2016; 9 (2): 7379.
MAGRI, Y. O. ; MAIO, M. Remodelamento do terço médio da face com preenchedores - Rev. Bras. Cir. Plást. 2016;31(4):573-577
MAIO, M. de. Desvendando os códigos para rejuvenescimento facial: uma abordagem passo a passo para uso de injetáveis – Editora Allergan -2015
MONTAGNER, C.; COSTA, A. Bases biomoleculares do fotoenvelhecimento- An Bras Dermatol. 2009;84(3):263-9.
MONTEIRO, E. O. Complicações imediatas com preenchimento cutâneo - RBM Ago 14 V 71 n.esp. g3 Cosmiatria
______. Envelhecimento facial: perda de volume e reposição com ácido hialurônico - RBM Revista Brasileira de Medicina – Editora Moreira Jr. – 2010 - 67(8):299-303
MONTEIRO, E. O.; PARADA, M. O. B. Preenchimentos faciais parte um - RBM Jul 10 V 67 Especial Dermatologia
NERI, S. R. N. G. Uso de hialuronidase em complicações causadas por ácido hialurônico para volumização da face: relato de caso - Surg Cosmet Dermatol 2013;5(4):3646.
PARADA, M. B.; et al. Manejo de complicações de preenchedores dérmicos - Surg Cosmet Dermatol - 2016;8(4):342-51.
PRODANOV C. C.; FREITAS E. C. Metodologia do trabalho científico: métodos e técnicas da pesquisa e do trabalho academic – 2. ed. – Novo Hamburgo: Feevale, 2013 – consulta disponível em: http://www.feevale.br/Comum/midias/8807f05a-14d0-4d5b-b1ad-1538f3aef538/E-book%20Metodologia%20do%20Trabalho%20Cientifico.pdf - consulta em 21/out/2017
RADLANSK, R, J.; WESKER, K. A. A face: atlas ilustrado de anatomia - 2ª ed. – São Paulo: Quintessence Editora, 2016
RAVELLI, F. N.; et al. Preenchimento profundo do sulco lacrimal com ácido hialurônico - Surg Cosmet Dermatol 2011;3(4):345-7
REQUENA, L.; et al - Adverse reactions to injectable soft tissue fillers – J. Am. Acad. Dermatol – Journal of the Americam Academy of Dermatology-2011; 64 (1): 1-34
RUIVO, A. P. - Envelhecimento cutâneo: fatores influentes, ingredientes ativos e estratégias de veiculação - Universidade Fernando Pessoa Porto - 2014
SATTLER, G.; GOUT, U. Guia ilustrado para preenchimentos injetáveis: bases, indicações, tratamentos – São Paulo: Quintessence Editora, 2017
SIGNORINI, M.; et al Global aesthetics consensus: Avoidance and management of complications from hyaluronic acid fillers: evidence, and opinion, based review and consensus recommendations - Plast Reconstr Surg . 2016; 137 (6): 961971.
SILVA R. M. F. da; CARDOSO, G.F. Uso do ácido poli-L-lático como restaurador de volume facial - Revista Brasileira de Cirurgia Plástica. 2013;28(2):223-6
TAMURA, B. M. Topografia facial das áreas de injeção de preenchedores e seus riscos - Surg Cosmet Dermatol 2013;5(3):2348
______. Anatomia da face aplicada aos preenchedores e à toxina botulínica – Parte I - Surg Cosmet Dermatol. 2010;2(3):195-204
Publicado por: Renata Cristina Casemiro
O texto publicado foi encaminhado por um usuário do site por meio do canal colaborativo Monografias. Brasil Escola não se responsabiliza pelo conteúdo do artigo publicado, que é de total responsabilidade do autor . Para acessar os textos produzidos pelo site, acesse: https://www.brasilescola.com.